இந்தியாவின் ஹைதராபாத்தில் ஆழமான மூளை தூண்டுதல் சிகிச்சை
ஆழமான மூளை தூண்டுதல் (DBS) என்பது ஒரு அறுவை சிகிச்சை ஆகும், இதில் மின்முனைகள் சில பகுதிகளில் செருகப்படுகின்றன. மூளை. பொதுவாக லீட்ஸ் என்று அழைக்கப்படும் இந்த மின்முனைகள் மூளையின் அசாதாரண செயல்பாட்டைக் கட்டுப்படுத்த உதவும் மின் தூண்டுதல்களை உருவாக்குகின்றன. இந்த மின் தூண்டுதல்கள் மூளையில் உள்ள வேதியியல் கூறுகளை இயல்பாக்குகின்றன, இது பல நிலைமைகளுக்கு வழிவகுக்கும்.
மூளையின் தூண்டுதல் ஒரு திட்டமிடப்பட்ட ஜெனரேட்டரால் கட்டுப்படுத்தப்படுகிறது, இது மேல் தோலில் நிலைநிறுத்தப்படுகிறது. மார்பு. மருத்துவர்கள் ஆழ்ந்த மூளை தூண்டுதலைப் பயன்படுத்தலாம் நரம்பியல் மனநல மருத்துவர் பரிந்துரைக்கப்பட்ட மருந்துகள் குறைவான செயல்திறன் கொண்டதாக இருக்கும் போது நிலைமைகள் அல்லது இயக்கக் கோளாறுகள் அல்லது பக்க விளைவுகளை ஏற்படுத்தும் மற்றும் நோயாளியின் இயல்பான உடலியல் தொந்தரவு.
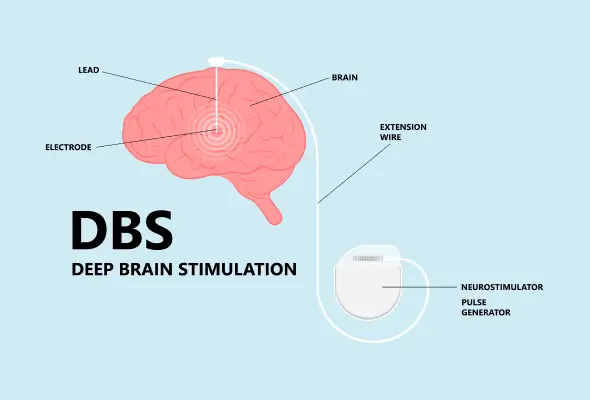
DBS அமைப்பு மூன்று வெவ்வேறு கூறுகளைக் கொண்டுள்ளது.
-
மின்முனை/ஈயம்- இது ஒரு மெல்லிய மற்றும் தனிமைப்படுத்தப்பட்ட கம்பி மண்டை ஓட்டில் ஒரு சிறிய திறப்பு வழியாக செருகப்பட்டு மூளையின் குறிப்பிட்ட பகுதிகளில் வைக்கப்படுகிறது.
-
நீட்டிப்பு கம்பி- இது கழுத்து, தோள்பட்டை மற்றும் தலையின் தோலின் கீழ் அனுப்பப்படும் ஒரு காப்பு கம்பி ஆகும். இது மின்முனையை உள் துடிப்பு ஜெனரேட்டருடன் (IPG) இணைக்கிறது.
-
உள் துடிப்பு ஜெனரேட்டர் (ஐபிஜி)- இது அமைப்பின் மூன்றாவது பகுதியாகும் மற்றும் கீழ் வைக்கப்படுகிறது தோல் மேல் மார்பில்.
DBS எப்படி வேலை செய்கிறது?
இயக்கம் அல்லது லோகோமோஷன் தொடர்பான கோளாறுகள் போன்றவை பார்கின்சன் நோய் மற்றும் பிற நரம்பியல் நிலைமைகள் மூளையின் சில பகுதிகளில் லோகோமோஷனைக் கட்டுப்படுத்தும் ஒழுங்கற்ற மின் சமிக்ஞைகள் காரணமாக ஏற்படுகின்றன. வெற்றிகரமாக இருக்கும்போது, ஆழ்ந்த மூளை தூண்டுதல் நடுக்கம் மற்றும் பிற இயக்கம் தொடர்பான அறிகுறிகளை ஏற்படுத்தும் ஒழுங்கற்ற மின் சமிக்ஞைகளை குறுக்கிடுகிறது.
செயல்பாட்டின் போது, நரம்பியல் ஒன்று அல்லது அதற்கு மேற்பட்ட லீட்களை மூளைக்குள் பொருத்தவும். இந்த லீட்கள் மேலும் ஒரு நீட்டிப்பு கம்பியுடன் இணைக்கப்பட்டுள்ளன, இது ஒரு சிறிய நியூரோஸ்டிமுலேட்டருக்கு (உள் துடிப்பு ஜெனரேட்டர்) லீட்ஸ்/எலக்ட்ரோடுகளுக்கு இடையே ஒரு இணைப்பை நிறுவுகிறது. நியூரோஸ்டிமுலேட்டர் செருகப்பட்ட சில வாரங்களுக்குப் பிறகு, மருத்துவர் அதை மின் சமிக்ஞைகளை வழங்க திட்டமிடுகிறார். நியூரோஸ்டிமுலேட்டர் மின்னோட்டத்தை சரியாகச் சரிசெய்து, பயனுள்ள முடிவுகளை வழங்குகிறதா என்பதை உறுதிப்படுத்த, இந்த நிரலாக்க செயல்முறைக்கு வாரம் அல்லது மாதத்தில் ஒன்றுக்கு மேற்பட்ட வருகைகள் தேவைப்படலாம். சாதனத்தை சரிசெய்யும் போது பக்கவிளைவுகளைக் குறைப்பதற்கும் அறிகுறிகளை மேம்படுத்துவதற்கும் இடையே உகந்த சமநிலையை ஏற்படுத்த மருத்துவர் மனதில் வைக்கிறார்.
ஆழ்ந்த மூளை தூண்டுதல் யாருக்கு தேவை?
DBS ஆனது அறுவை சிகிச்சைக்கு முன்னும் பின்னும் தொடர்ச்சியான நடைமுறைகள், மதிப்பீடுகள் மற்றும் ஆலோசனைகளை உள்ளடக்கியது, இதனால் இந்த சிகிச்சையைப் பெற விரும்பும் நோயாளிகள் செயல்முறைக்கு போதுமான நேரத்தை ஒதுக்க முடியும். DBS செயல்முறைக்கான செலவு, அறுவை சிகிச்சைக்கு முந்தைய மற்றும் அறுவை சிகிச்சைக்குப் பின் பின்தொடர்தல் ஆகியவை நோயாளியின் காப்பீட்டுத் தொகையைப் பொறுத்து மாறுபடும்.
இந்த செயல்முறை பார்கின்சன் நோய் மற்றும் பிற நிலைமைகளின் இயக்கம் தொடர்பான அறிகுறிகளை மேம்படுத்தலாம், ஆனால் நோயாளிக்கு சரியான ஆரோக்கியத்தை வழங்க இது உத்தரவாதம் அளிக்காது.
பார்கின்சன் நோய்
DBS மூன்று வகையான PD நோயாளிகளுக்கு பயனளிக்கும்-
-
கட்டுப்பாடற்ற நடுக்கம் மற்றும் மருந்துகள் கொண்ட நோயாளிகள் விரும்பிய முடிவுகளை வழங்கவில்லை.
-
மருந்துகள் திரும்பப் பெற்ற பிறகு கடுமையான மோட்டார் ஏற்ற இறக்கங்கள் மற்றும் டிஸ்கினீசியாவை அனுபவிக்கும் நோயாளிகள்.
-
நோயாளிகளின் இயக்கம் அறிகுறிகள் அதிக மற்றும் அடிக்கடி மருந்து அளவுகளுக்கு பதிலளிக்கின்றன, ஆனால் பக்க விளைவுகளால் அவ்வாறு செய்ய முடியாது.
அத்தியாவசிய நடுக்கம்
அத்தியாவசிய நடுக்கம் மிகவும் பொதுவான லோகோமோஷன் கோளாறு ஆகும். ஷேவிங், டிரஸ்ஸிங் போன்ற தினசரி செயல்பாடுகளை குலுக்கல் கட்டுப்படுத்தும் சந்தர்ப்பங்களில், டிபிஎஸ் இந்த நிலைக்கு ஒரு சிறந்த சிகிச்சையாக இருக்கும்.
டிஸ்டோனியா: 'gtc
டிஸ்டோனியா: 'gtc ஒரு அசாதாரண இயக்கக் கோளாறு. அதன் அறிகுறிகளில் முறுக்கு அசைவுகள் மற்றும் அசாதாரண தோரணைகள் ஆகியவை அடங்கும். அறிகுறிகளை மேம்படுத்த DBS உதவும். இருப்பினும், நோயாளியின் பதில் நிலைக்கான காரணத்தைப் பொறுத்தது, இது மரபணு அல்லது மருந்து தூண்டப்பட்டதாக இருக்கலாம்.
ஆழ்ந்த மூளை தூண்டுதலின் செயல்முறை என்ன?
டிபிஎஸ் நடத்த இரண்டு முறைகள் உள்ளன. சில சந்தர்ப்பங்களில், மருத்துவர் நியூரோஸ்டிமுலேட்டரைச் செருகி நோயாளிக்கு வழிநடத்துகிறார். மற்ற சந்தர்ப்பங்களில், லீட்ஸ் மற்றும் நியூரோஸ்டிமுலேட்டரை பொருத்துவதற்கு தனித்தனியாக இரண்டு அறுவை சிகிச்சைகள் தேவைப்படுகின்றன.
ஸ்டீரியோடாக்டிக் டிபிஎஸ் மற்றும் இன்டர்வென்ஷனல் இமேஜ்-கைடட் டிபிஎஸ்
ஸ்டீரியோடாக்டிக் டிபிஎஸ் அறுவை சிகிச்சையில், நோயாளி தனது மருந்துகளை விட்டு வெளியேற வேண்டும். செயல்முறையின் போது, ஒரு சட்டகம் நோயாளியின் தலையை உறுதிப்படுத்துகிறது மற்றும் மூளையின் சரியான நிலைகளுக்கு மின்முனையை அறுவை சிகிச்சை நிபுணருக்கு வழிகாட்ட உதவும். நோயாளி உள்ளூர் பெறுகிறார் மயக்க மருந்து அவரை நிதானமாக வைத்திருக்க ஒரு லேசான மயக்க மருந்து சேர்த்து முழு செயல்முறையின் போதும் தன்னை வசதியாக வைத்திருக்க.
பட-வழிகாட்டப்பட்ட DBS அறுவை சிகிச்சையில், நோயாளிக்கு பொது மயக்க மருந்து கொடுக்கப்பட்டு, MRI அல்லது CT ஸ்கேன் இயந்திரத்தில் தூங்கிவிடுவார்கள். மூளையில் தேவையான இடங்களுக்கு மின்முனைகளை வழிகாட்ட அறுவை சிகிச்சை நிபுணர் MRI மற்றும் CT படங்களைப் பயன்படுத்துகிறார். பொதுவாக, இந்த முறை குழந்தைகள், தீவிர அறிகுறிகள் உள்ள நோயாளிகள் அல்லது கவலை மற்றும் பயம் உள்ளவர்களுக்கு பரிந்துரைக்கப்படுகிறது. DBS அறுவை சிகிச்சைக்கான பொதுவான செயல்முறை பின்வருமாறு.
முன்னணி உள்வைப்பு
-
நோயாளியின் நகைகள், உடைகள் மற்றும் பிற பொருட்கள் அறுவை சிகிச்சையின் போது குறுக்கீடுகளை ஏற்படுத்தக்கூடும் என்பதால் அகற்றப்படுகின்றன.
-
மருத்துவக் குழு தலையின் ஒரு சிறிய பகுதியை மொட்டையடித்து, தலையில் சட்டத்தை வைக்கும் வகையில் மயக்க மருந்தை உச்சந்தலையில் செலுத்தும்.
-
திருகுகள் உதவியுடன், தலை சட்டகம் மண்டை ஓட்டுடன் இணைக்கப்பட்டுள்ளது.
-
அறுவைசிகிச்சை குழு பின்னர் MRI அல்லது CT ஐப் பயன்படுத்தி மூளையில் ஈயம் இணைக்கப்படும் இலக்கு பகுதியை சுட்டிக்காட்டுகிறது.
-
சில மருந்துகளைக் கொடுத்த பிறகு, அறுவை சிகிச்சை நிபுணர்கள் ஈயத்தைச் செருகுவதற்கு மண்டை ஓட்டில் ஒரு சிறிய துளை செய்கிறார்கள்.
-
ஈயம் மூளை வழியாக நகரும் போது, தி நரம்பியல் ஈயத்தின் சரியான இடத்தை சரிபார்க்க செயல்முறையை பதிவு செய்யவும்.
-
முன்னணி சரியான நிலையில் இருந்தால், அது நியூரோஸ்டிமுலேட்டருடன் இணைக்கப்படும். நடத்தப்பட்ட மின் தூண்டுதல், அறிகுறிகள் மேம்பட்டதா அல்லது ஏதேனும் பக்கவிளைவுகள் ஏற்பட்டுள்ளதா என்பதை மருத்துவர்கள் ஆய்வு செய்ய உதவும்.
-
நியூரோஸ்டிமுலேட்டரை இணைக்கும் ஈயத்துடன் நீட்டிப்பு கம்பி இணைக்கப்பட்டுள்ளது. இந்த கம்பி உச்சந்தலையின் கீழ் வைக்கப்படுகிறது.
-
மண்டை ஓட்டில் செய்யப்பட்ட துளை தையல் மற்றும் பிளாஸ்டிக் தொப்பியால் மூடப்பட்டுள்ளது.
மைக்ரோ எலக்ட்ரோடு ரெக்கார்டிங் (MER)
MER (மைக்ரோ எலக்ட்ரோடு ரெக்கார்டிங்) DBS (ஆழமான மூளை தூண்டுதல்) பொருத்துவதற்கு துல்லியமான அறுவை சிகிச்சை பகுதியைக் கண்டறிய அதிக அதிர்வெண் மின்னோட்டத்தைப் பயன்படுத்துகிறது. ஒவ்வொரு நபரின் அமைப்பும் வித்தியாசமாக இருப்பதால், டிபிஎஸ் வைப்பதற்கான அறுவை சிகிச்சை தளம் பற்றிய சரியான தகவலை MER வழங்குகிறது. மூளையின் பல்வேறு பகுதிகளிலிருந்து நரம்பியல் செயல்பாட்டைக் கேட்கவும் பார்க்கவும் அறுவை சிகிச்சை நிபுணர்களை மைக்ரோ எலக்ட்ரோடு அனுமதிக்கிறது.
நியூரோஸ்டிமுலேட்டரின் இடம்
இந்த செயல்முறையை திறம்பட செயல்படுத்த, நபருக்கு மயக்க மருந்து வழங்கப்படுகிறது. இதற்குப் பிறகு, மருத்துவக் குழு நியூரோஸ்டிமுலேட்டரை காலர்போன், வயிறு அல்லது மார்பு போன்ற வெளிப்புற தோலின் கீழ் செருகுகிறது. நீட்டிப்பு கம்பி நியூரோஸ்டிமுலேட்டருடன் இணைக்கப்பட்ட ஈயத்துடன் இணைக்கப்பட்டுள்ளது.
DBS (ஆழமான மூளை தூண்டுதல்) அறுவை சிகிச்சைக்குப் பிறகு
ஹைதராபாத்தில் டீப் பிரைன் ஸ்டிமுலேஷன் (டிபிஎஸ்) அறுவை சிகிச்சை நோயாளியின் மீட்சியைப் பொறுத்து சுமார் 24 மணிநேரம் அல்லது அதற்கு மேல் ஆகும். மருத்துவர்கள் குறிப்பிட்ட கால இடைவெளியில் நோயாளிகளைப் பார்வையிட்டு, வீட்டுப் பராமரிப்புக்கான அறிவுரைகளையும் ஆலோசனைகளையும் வழங்குவார்கள்.
வீட்டில், நோயாளி தங்கள் கீறல்களை உலர்ந்த மற்றும் சுத்தமாக வைத்திருக்க வேண்டும். ஹைதராபாத்தில் DBS அறுவை சிகிச்சைக்குப் பிறகு, வீட்டிலேயே உங்களை எப்படிப் பராமரிப்பது என்பது பற்றிய வழிமுறைகளை மருத்துவர்கள் வழங்குவார்கள். ஒரு காந்தம் நோயாளிக்கு வழங்கப்படுகிறது, இது சில நிபந்தனைகளின் கீழ் நியூரோஸ்டிமுலேட்டரை அணைக்க அல்லது இயக்க பயன்படுகிறது.
டிபிஎஸ் (ஆழ்ந்த மூளை தூண்டுதல்) அறுவை சிகிச்சைக்குப் பிறகு குறிப்பிட்ட முன்னெச்சரிக்கைகள்
DBS உடைய நோயாளிகள் பின்வரும் முன்னெச்சரிக்கை நடவடிக்கைகளை எடுக்க வேண்டும்:
-
உங்களிடம் நியூரோஸ்டிமுலேட்டர் இருப்பதாகக் கூறும் அடையாள அட்டையை எப்போதும் எடுத்துச் செல்லுங்கள். இந்தத் தகவலைக் குறிக்கும் வளையலையும் அணியலாம்.
-
டிடெக்டருக்குச் செல்வதற்கு முன், நீங்கள் ஒரு நியூரோஸ்டிமுலேட்டரை எடுத்துச் செல்கிறீர்கள் என்று விமான நிலையப் பாதுகாப்பிற்குச் சொல்லுங்கள். நியூரோஸ்டிமுலேட்டரின் செயல்பாடுகளை சாதனங்கள் பாதிக்கக்கூடும் என்பதால், இந்தச் சாதனத்தை நீண்ட காலத்திற்குப் பயன்படுத்த வேண்டாம் என்று கையடக்க டிடெக்டர்களை வைத்திருக்கும் பாதுகாப்பிற்கு நீங்கள் தெரிவிக்க வேண்டும்.
-
எந்த வகையான எம்ஆர்ஐ செயல்முறையையும் மேற்கொள்வதற்கு முன் மருத்துவர்களை அணுகவும். மேலும், பெரிய காந்தப்புலங்களைக் கொண்ட ஆட்டோமொபைல் குப்பைத் தொட்டிகள் அல்லது பெரிய காந்தங்களைப் பயன்படுத்தும் பவர் ஜெனரேட்டர்கள் போன்ற இடங்களுக்குச் செல்லக்கூடாது.
-
அவர்களின் தசை பிரச்சனைகளை குணப்படுத்த உடல் சிகிச்சையில் வெப்பத்தை பயன்படுத்த வேண்டாம்.
-
ரேடார் அல்லது உருகும் உலைகள், தொலைக்காட்சி டிரான்ஸ்மிட்டர்கள், ரேடார் நிறுவல்கள் அல்லது உயர் அழுத்த கம்பிகள் போன்ற உயர் மின்னழுத்த இயந்திரங்களைப் பயன்படுத்த வேண்டாம்.
-
மற்ற அறுவை சிகிச்சைக்கு செல்லும் முன், நியூரோஸ்டிமுலேட்டர் பற்றி அறுவை சிகிச்சை நிபுணர்களிடம் தெரிவிக்கவும். அறுவை சிகிச்சைக்கு முன்னும் பின்னும் நீங்கள் முன்னெச்சரிக்கை நடவடிக்கைகளை எடுக்க வேண்டும்.
-
எந்தவொரு உடல் செயல்பாடுகளையும் செய்யும்போது இதயமுடுக்கிகள் அல்லது நியூரோஸ்டிமுலேட்டர்களைப் பாதுகாக்கவும்.
ஆழ்ந்த மூளை தூண்டுதலுக்கான அறுவை சிகிச்சைக்கு பிந்தைய நடைமுறைகள்
ஆழமான மூளை தூண்டுதல் (DBS) என்பது பல்வேறு நரம்பியல் நிலைமைகளுக்கு சிகிச்சையளிக்கப் பயன்படுத்தப்படும் ஒரு அறுவை சிகிச்சை முறையாகும். பார்கின்சன் நோய், அத்தியாவசிய நடுக்கம், மற்றும் டிஸ்டோனியா. அறுவை சிகிச்சையின் வெற்றி மற்றும் நோயாளியின் நல்வாழ்வை உறுதிப்படுத்த அறுவை சிகிச்சைக்குப் பின் கவனிப்பு முக்கியமானது. அறுவைசிகிச்சைக்குப் பிந்தைய முக்கிய நடைமுறைகள் மற்றும் பரிசீலனைகள் இங்கே:
- அறுவை சிகிச்சைக்குப் பின் உடனடி பராமரிப்பு
- மருத்துவமனையில் தங்கியிருத்தல்: அறுவைசிகிச்சைக்குப் பிறகு நோயாளிகள் பொதுவாக மருத்துவமனையில் பல நாட்கள் தங்கியிருப்பார்கள். இரத்தப்போக்கு அல்லது தொற்று போன்ற உடனடி சிக்கல்கள் எதுவும் இல்லை என்பதை உறுதிப்படுத்த நரம்பியல் மதிப்பீடுகள் இதில் அடங்கும்.
- வலி மேலாண்மை: அறுவைசிகிச்சைக்குப் பிந்தைய வலி அறுவை சிகிச்சை நிபுணரால் பரிந்துரைக்கப்பட்ட மருந்துகளால் நிர்வகிக்கப்படுகிறது. நோயாளிகள் கீறல் தளங்களில் தலைவலி அல்லது அசௌகரியத்தை அனுபவிக்கலாம்.
- கீறல் பராமரிப்பு
- நோய்த்தொற்றுக்கான கண்காணிப்பு: உச்சந்தலையில் உள்ள அறுவை சிகிச்சை தளங்கள் மற்றும் துடிப்பு ஜெனரேட்டர் பொருத்தப்பட்ட இடங்கள் (பொதுவாக மார்பில்) தொற்றுநோயைத் தடுக்க சுத்தமாகவும் உலர்வாகவும் வைத்திருக்க வேண்டும். சிவப்பு நிறத்தின் ஏதேனும் அறிகுறிகள், வீக்கம், அல்லது வெளியேற்றம் உடனடியாக சுகாதார வழங்குநரிடம் தெரிவிக்கப்பட வேண்டும்.
- தையல் அகற்றுதல்: கீறல்களை மூடுவதற்குப் பயன்படுத்தப்படும் தையல்கள் அல்லது ஸ்டேபிள்கள் பொதுவாக அறுவை சிகிச்சைக்குப் பிறகு 10-14 நாட்களுக்குப் பிறகு அகற்றப்படும்.
- DBS சாதன நிரலாக்கம்
- ஆரம்ப நிரலாக்கம்: DBS சாதனம் பொதுவாக இயக்கப்பட்டு சில வாரங்களுக்கு அறுவை சிகிச்சைக்குப் பிறகு மூளை மீட்க நேரம் கிடைத்தவுடன் திட்டமிடப்படும். இது ஒரு நரம்பியல் நிபுணர் அல்லது ஒரு நிபுணரால் செய்யப்படுகிறது, அவர் உகந்த அறிகுறி கட்டுப்பாட்டை அடைய அமைப்புகளை சரிசெய்கிறார்.
- ஃபாலோ-அப் சரிசெய்தல்: டிபிஎஸ் சாதனத்தின் அமைப்புகளைச் சரியாகச் செய்ய, பல பின்தொடர்தல் சந்திப்புகள் அவசியம். அறிகுறி நிவாரணத்தை சமநிலைப்படுத்தவும் பக்க விளைவுகளை குறைக்கவும் மின் தூண்டுதல்களை சரிசெய்வதை இந்த செயல்முறை உள்ளடக்கியது.
- மருந்து மேலாண்மை
- மருந்துகளின் சரிசெய்தல்: நோயாளிகள் அறுவைசிகிச்சைக்குப் பிந்தைய மருந்து முறையை சரிசெய்ய வேண்டும். இது பெரும்பாலும் படிப்படியாகவும், டிபிஎஸ்-ன் விளைவுகளை பூர்த்தி செய்ய ஒரு நரம்பியல் நிபுணரின் மேற்பார்வையின் கீழ் செய்யப்படுகிறது.
- மறுவாழ்வு மற்றும் மீட்பு
- உடல் சிகிச்சை: சில நோயாளிகள் வலிமை மற்றும் இயக்கம் மீண்டும் பெற உதவும் உடல் சிகிச்சை மூலம் பயனடையலாம்.
- தொழில்சார் சிகிச்சை: இது நோயாளிகள் தங்கள் திறன்களில் ஏதேனும் மாற்றங்களைத் தழுவி அவர்களின் தினசரி செயல்பாட்டை மேம்படுத்த உதவும்.
- பேச்சு சிகிச்சை: அறுவை சிகிச்சைக்கு முன் பேச்சு பிரச்சனைகள் இருந்தால், அறுவை சிகிச்சைக்குப் பின் பேச்சு சிகிச்சை பயனுள்ளதாக இருக்கும்.
- வழக்கமான கண்காணிப்பு மற்றும் நீண்ட கால பராமரிப்பு
- வழக்கமான சோதனைகள்: நோயாளியின் முன்னேற்றத்தைக் கண்காணிக்கவும், DBS சாதனத்தில் தேவையான மாற்றங்களைச் செய்யவும், சுகாதாரக் குழுவுடன் வழக்கமான சந்திப்புகள் அவசியம்.
- பேட்டரி மாற்றீடு: துடிப்பு ஜெனரேட்டரின் பேட்டரி இறுதியில் மாற்றப்பட வேண்டும். இது பொதுவாக சாதனம் மற்றும் பயன்பாட்டைப் பொறுத்து, ஒவ்வொரு 3-5 வருடங்களுக்கும் ஒரு சிறிய அறுவை சிகிச்சை மூலம் செய்யப்படுகிறது.
- வாழ்க்கை முறை
- செயல்பாட்டுக் கட்டுப்பாடுகள்: அறுவைசிகிச்சைக்குப் பிறகு பல வாரங்களுக்கு கடுமையான செயல்பாடுகள் மற்றும் அதிக எடையைத் தூக்குவதைத் தவிர்க்க நோயாளிகள் அறிவுறுத்தப்படுகிறார்கள்.
- சிக்கல்கள் மற்றும் சரிசெய்தல்
- சிக்கல்களைப் பற்றி எச்சரிக்கையாக இருங்கள்: சாத்தியமான சிக்கல்களில் தொற்று, சாதன செயலிழப்பு மற்றும் பேச்சு அல்லது சமநிலை சிக்கல்கள் போன்ற தூண்டுதல் தொடர்பான பக்க விளைவுகள் ஆகியவை அடங்கும். இந்த பிரச்சனைகளை உணர்ந்து உடனடி மருத்துவ கவனிப்பை பெறுவது குறித்து நோயாளிகள் கல்வி கற்க வேண்டும்.
- சாதனச் சரிசெய்தல்: சாதனச் சரிசெய்தல் மூலம் ஏதேனும் புதிய அல்லது தொடர்ச்சியான அறிகுறிகளை நிவர்த்தி செய்வதற்கு சுகாதார வழங்குநருடனான தொடர்பாடல் முக்கியமானது.
ஆழமான மூளை தூண்டுதலின் அபாயங்கள்
பல்வேறு நரம்பியல் கோளாறுகளின் அறிகுறிகளை நிர்வகிப்பதில் DBS மிகவும் பயனுள்ளதாக இருக்கும் அதே வேளையில், இது சில அபாயங்களையும் கொண்டுள்ளது. ஆழ்ந்த மூளை தூண்டுதலுடன் தொடர்புடைய சில அபாயங்கள் பின்வருமாறு:
- அறுவைசிகிச்சை அபாயங்கள்: உள்வைப்பு செயல்முறை மூளையின் குறிப்பிட்ட பகுதிகளில் மின்முனைகளை வைப்பதை உள்ளடக்கியது, இது இரத்தப்போக்கு, தொற்று போன்ற அபாயங்களைக் கொண்டுள்ளது. பக்கவாதம், அல்லது சுற்றியுள்ள மூளை திசுக்களுக்கு சேதம். இந்த அபாயங்கள் எந்தவொரு அறுவை சிகிச்சை முறையிலும் இயல்பானவை மற்றும் நோயாளியின் ஒட்டுமொத்த ஆரோக்கியம் மற்றும் அறுவை சிகிச்சை நிபுணரின் திறன் போன்ற காரணிகளைப் பொறுத்து மாறுபடும்.
- சாதனம் தொடர்பான சிக்கல்கள்: மின்முனைகள் மற்றும் துடிப்பு ஜெனரேட்டர் உள்ளிட்ட பொருத்தப்பட்ட சாதனம், காலப்போக்கில் செயலிழக்கக்கூடும், அறுவை சிகிச்சை திருத்தம் அல்லது மாற்றீடு தேவைப்படுகிறது. இது சாதனம் இடமாற்றம், மின்முனை இடம்பெயர்வு, பேட்டரி குறைதல் அல்லது வன்பொருள் செயலிழப்பு போன்ற சிக்கல்களுக்கு வழிவகுக்கும், கூடுதல் அறுவை சிகிச்சைகள் தேவைப்படுகின்றன.
- அறிவாற்றல் மற்றும் உளவியல் விளைவுகள்: சில நோயாளிகள் DBS அறுவை சிகிச்சைக்குப் பிறகு அறிவாற்றல் செயல்பாடு, மனநிலை அல்லது நடத்தையில் மாற்றங்களை அனுபவிக்கலாம். இந்த மாற்றங்கள் அறிவாற்றல் குறைபாடு, நினைவக சிக்கல்கள், மன அழுத்தம், பதட்டம், அல்லது மனக்கிளர்ச்சி. இந்த விளைவுகள் பொதுவாக லேசானவை மற்றும் மீளக்கூடியவை என்றாலும், அவை சில நேரங்களில் மிகவும் கடுமையானதாகவும் வாழ்க்கைத் தரத்தை பாதிக்கும்.
- தூண்டுதலின் பக்க விளைவுகள்: மூளைப் பகுதிகளில் பொருத்தமற்ற அல்லது அதிகப்படியான தூண்டுதலால் தசைச் சுருக்கங்கள், பேச்சுத் தொந்தரவுகள், கூச்ச உணர்வுகள் அல்லது பார்வைக் கோளாறுகள் போன்ற பக்கவிளைவுகள் ஏற்படலாம். அறிகுறி கட்டுப்பாட்டை மேம்படுத்தும் போது இந்த பக்க விளைவுகளை குறைக்க தூண்டுதல் அளவுருக்களை நன்றாகச் சரிசெய்வது அவசியம்.
- தொற்று மற்றும் சாதனம் தொடர்பான சிக்கல்கள்: பொருத்தப்பட்ட எந்த சாதனத்தையும் போலவே, அறுவை சிகிச்சை செய்யும் இடத்தில் அல்லது பொருத்தப்பட்ட வன்பொருளைச் சுற்றி தொற்று ஏற்படும் அபாயம் உள்ளது. நோய்த்தொற்றுகள் கடுமையான சிக்கல்களுக்கு வழிவகுக்கும் மற்றும் சாதனத்தை அகற்ற வேண்டியிருக்கலாம்.
CARE மருத்துவமனைகள் எவ்வாறு உதவ முடியும்?
CARE மருத்துவமனைகளில், மூளை தொடர்பான கோளாறுகளுக்கு விரிவான பராமரிப்பு மற்றும் சிகிச்சையை வழங்க சர்வதேச சிகிச்சை நெறிமுறைகளைப் பின்பற்றுகிறோம். ஹைதராபாத்தில் ஆழ்ந்த மூளைத் தூண்டுதல் (டிபிஎஸ்) அறுவை சிகிச்சைக்குப் பிறகு நோயாளிகள் ஆரோக்கியமான வாழ்க்கையைப் பெறுவதற்கு எங்கள் நன்கு பயிற்சி பெற்ற மருத்துவக் குழு உதவி மற்றும் இறுதிப் பராமரிப்பு வழங்குகிறது.
இந்த சிகிச்சைக்கான செலவு பற்றிய கூடுதல் தகவலுக்கு, இங்கே கிளிக் செய்யவும்.
 ஹைதெராபாத்கேர் மருத்துவமனைகள், பஞ்சாரா ஹில்ஸ் கேர் வெளிநோயாளர் மையம், பஞ்சாரா ஹில்ஸ் கேர் மருத்துவமனைகள், HITEC நகரம் கேர் மருத்துவமனைகள், நம்பல்லி குருநானக் கேர் மருத்துவமனைகள், முஷீராபாத் கேர் மருத்துவமனைகள் வெளிநோயாளர் மையம், HITEC நகரம் கேர் மருத்துவமனைகள், மலக்பேட்
ஹைதெராபாத்கேர் மருத்துவமனைகள், பஞ்சாரா ஹில்ஸ் கேர் வெளிநோயாளர் மையம், பஞ்சாரா ஹில்ஸ் கேர் மருத்துவமனைகள், HITEC நகரம் கேர் மருத்துவமனைகள், நம்பல்லி குருநானக் கேர் மருத்துவமனைகள், முஷீராபாத் கேர் மருத்துவமனைகள் வெளிநோயாளர் மையம், HITEC நகரம் கேர் மருத்துவமனைகள், மலக்பேட் ராய்ப்பூர்
ராய்ப்பூர்
 புவனேஸ்வர்
புவனேஸ்வர் விசாகப்பட்டினம்
விசாகப்பட்டினம்
 நாக்பூர்
நாக்பூர்
 இந்தூர்
இந்தூர்
 Chh. சம்பாஜிநகர்
Chh. சம்பாஜிநகர்கிளினிக்குகள் & மருத்துவ மையங்கள்